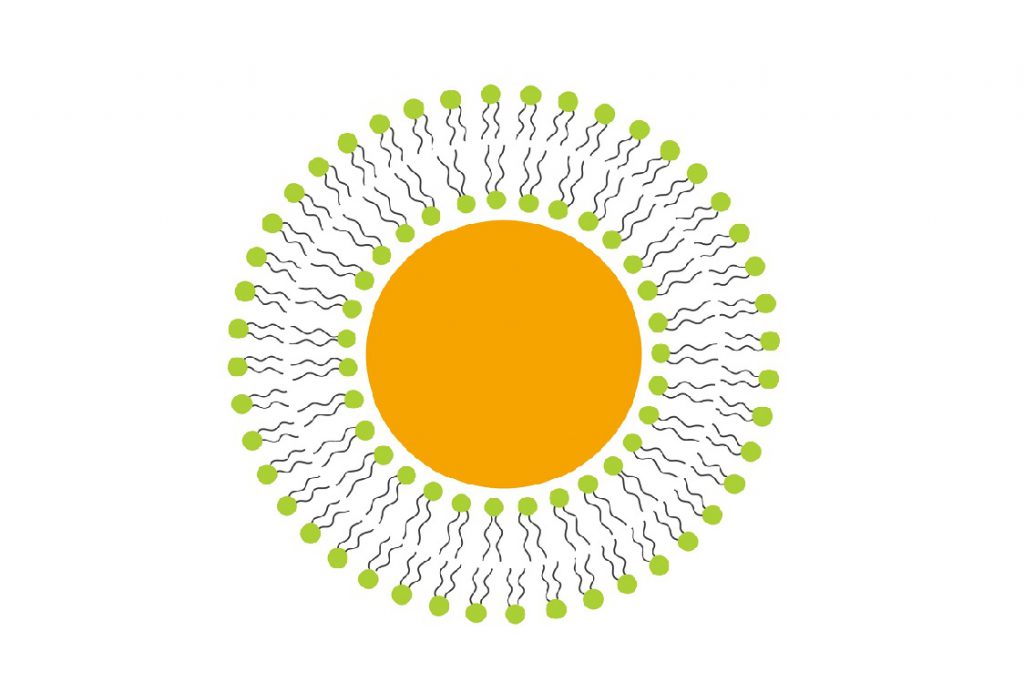
ברזל ליפוזומאלי- מה זה? מה היתרונות שלו?
אנמיה מחוסר ברזל, היא האנמיה הנפוצה מבין האנמיות.
בצריכה של 15-20 מ"ג ברזל נספג 1-2 מ"ג שנספג במעי בדאודנום (החלק הראשון של המעי, הסמוך לקיבה) ובתחילת הג'אוגונום (החלק האמצעי של המעי). בניתוחי המעקף יש מעקף של חלק זה של המעי.
לברזל שתי צורות ספיגה . צורם ההם (נמצא במוצרים מהחי- בקר, דגים, עוף) וצורת הנון הם(מצוי בקיטניות, דגנים, ירקות ירוקים). ספיגת ברזל ההם טובה יותר מספיגת הנון הם.
תיקון אנמיה מחוסר ברזל: התיקון צריך להתחיל בשינוי תזונתי (שילוב מוצרים עשירים בברזל) אך לרוב, שינוי תזונתי לא מספיק על מנת לתקן חסר בברזל ויש צורך לשלב גם דרך תוסף תזונה.
נציין כי מראש לאחר ניתוח יש צורך במתן ברזל לצורך מניעה 45-60 מ"ג ליום. בתוסף.
תיקון חסר בברזל יש להוסיף 100-200 מ"ג ברזל אלמנטלי ליום של ברזל. יש מספר פורמולות ברזל מוכרות. אך כאשר הברזל מגיע בפורמולה כמותו יורדת.
לדוגמא ב350 מ"ג ברזל גופרתי ( Ferrous sulfate )יש 65 מ"ג ברזל אלמנטלי.
בעיה של תוספי הברזל היא תופעות הלוואי כמו: בחילות, כאבי בטן, שלשולים או עצירות.
ברזל ליפוזומאלי- פריצת דרך בטיפול באנמיה של חוסר ברזל
ליפוזום היא מולקולה בעלת מבנה כדורי. המעטפת הכדורית בנויה בדיוק מאותם חומרים טבעיים מהם בנויה מעטפת התא האנושי – פוספוליפידים ולציטין. המבנה הייחודי הזה מאפשר הגנה על החומר שאותו רוצים להעביר וספיגה טובה יותר.
במחקר שנעשה על טיפול באנמיה בעזרת ברזל ליפוזמאלי הוצגו היתרונות הבאים:
- צריכה ליפוזומאלית של ברזל הפחיתה פירוק של הברזל בפה ובקיבה.
- בזכות אופן הספיגה היו פחות תופעות גסטרואינסטינאליות (שלשלולים/ עצירות כאבי בטן)
- היה שיפור טוב יותר בהמגלובין ובפריטין (מאגרי הברזל)בהשוואה לברזל בפורמולות
- אין ירידה בספיגה באינטראקציה עם אוכל.
לקריאה נוספת: (קישור למאמר)
סוגי הניתוחים הקיימים- יתרונות וחסרונות
- ניתוח שרוול קיבה SLEEVE GASTRECTOMY
בניתוח יש כריתה של כ-75% מנפח הקיבה ויצירת קיבה בצורת "שרוול".
הניתוח עוזר בהגבלת כמות המזון בארוחה ובירידה בהורמון הרעב "גרלין" (לא לכולם).
מתאים לאכלני כמויות גדולות של מזון.
יתרונות:
הגבלת כמות המזון הנצרכת בארוחה.
הפחתה בתחושת הרעב ותחושת שובע מהירה.
רמסיה של מחלת הסוכרת (לא תמיד).
פוטנציאל ירידה במשקל כ 60-70% מעודף המשקל לאחר שנה.
משך ניתוח קצר.
ניתן לביצוע לחולי IBD.
איכות חיים הטובה ביותר בהשוואה לשאר הניתוחים מבחינת יציאות, גאזים או כאבי בטן .
חסרונות:
אינו הפיך (אך ניתן להמיר לניתוחים אחרים)
אינו מגביל אכילת מזונות עתירי קלוריות (פיצוחים, גלידות, שוקולד, שתיה מתוקה).
אינו מתאים לאנשים הסובלים מרפלוקס קשה (או יש צורך בתיקון).
סיבוכים אפשריים: דלף, דימום, התרחבות השרוול, רפלוקס
מצריך הקפדה (בהשוואה לשאר הניתוחים) על הרגלי תזונה.
% עולים במשקל אחרי ניתוח שרוול הוא הגבוה מבין שרק הניתוחים
צורך בנטילת תוספי תזונה לכל החיים.
- מעקף קיבה roux-en-y , gastric baypass
בניתוח יוצרים כיס מהקיבה בגודל של כ-30 סמ"ק ועיקוף של המעי באורך של 70-150 ס"מ.
הניתוח מערב 2 השקות (חיבורים). 1. חיבור המעי לקיבה (יצירת עיקוף ותת ספיגה) 2. חיבור החלק הלא פעיל של המעי חזרה למערכת העיכול על מנת לאפשר כניסה של מילי לבלב ומרה החשובים לתהליך עיכול תקין.
יתרונות:
פוטנציאל ירידה של 80% -70% מעודף המשקל.
ירידה בתחושת הרעב.
הוכח כיעיל ביותר לרימיסיה ממחלת הסוכרת
מתאים לאכלני מתוק (תסמונת ההצפה – רק ל30%).
הניתוח הוותיק והנפוץ בארה"ב.
יעיל לאלו הסובלים מרפלוקס.
חסרונות:
סיכון לחסרים תזונתיים.
דורש נטילת ויטמינים ומינרלים לכל החיים ומעקב בדיקות דם לעיתים תכופות.
מקשה על ספיגת תרופות (בדגש על פסיכאטריות או גלולות למניעת הריון).
ניתוח מורכב יותר – סיבוכים: כיבים, דלף, דימום (פחות בעייתי משרוול), היצרויות בחיבורים, בקע פנימי.
לא מתאים לחולי IBD, לאלו שיכולים לפתח כיבים כמו מעשנים ונוטלי NSAID
יתכנו שלשולים, גאזים ושינוי בריח היציאות.
סיכון להתפתחות כיבים במעי
לא ניתן לבדוק את הגדם (הקיבה שנשארת)בגסטרוסקופיה, לכן בעייתי באנשים עם היסטוריה משפחתית של סרטן קיבה או פוליפים בקיבה. במקרים כאלו ניתן לבצע כריתת קיבה .
- מעקף בהשקה אחת one anastomosis gastric bypass, "מיני מעקף"
יצירת מעין "שרוול" מהקיבה וחיבור אחד (לעומת 2 במעקף קיבה) בין המעי לקיבה. עיקוף המעי הוא לרוב 2 מ' ולעיתים אף יותר.
יתרונות:
חיבור אחד בין מעי לקיבה מה שמביא למשך הניתוח קצר (מכאן שמו- "מיני כי קל יותר לביצוע)
פוטנציאל ירידה במשקל גבוה יותר (70-80% ירידה מעודף המשקל)
מתאים לאכלני מתוק (תסמונת ההצפה – 30%)
ירידה בתחושת רעב
רמסיה של סוכרת (עוד לא נחקר מספיק)
חסרונות:
יוצר תת ספיגה משמעותי בהשוואה למעקף מלא.
יתכנו שלשולים, גאזים ושינוי בריח היציאות- נפוץ יותר מניתוח מעקף
סיכוי גבוה יותר לפתח חסרים תזונתיים משמעותיים: אנמיה ומחסור חלבון.
חובה נטילת תוספי תזונה לכל החיים בכמויות גדולות יותר!
חובה ביצוע בדיקות דם סדירות בתדירות גבוהה!
פחות מתאים לנוטלים תרופות רבות.
סיבוכים: כיבים, דלף, דימום, היצרויות בחיבורים, אבל פחות ממעקף ומשרוול
אפשרות לרפלוקס מרה- מכיוון שהניתוח יחסית חדש, עוד לא נחקר.
סיכון להתפתחות כיבים במעי
לא ניתן לבדוק את הגדם (הקיבה שנשארת)בגסטרוסקופיה, לכן בעייתי באנשים עם היסטוריה משפחתית של סרטן קיבה או פוליפים בקיבה.
לא מתאים לאנשים שסובלים מרפלוקס קשה.
כנראה לא מתאים לצמחונים/טבעוניים.
ניתוח מעקף בהשקה אחת, הינו ניתוח חדש יחסית – לכן אין מחקרים על סיבוכים לטווח ארוך.
עם זאת, הוא הניתוח הנפוץ היום במדינת ישראל.
- מעקף תריסריון BPD/DS
שילוב שרוול מעקף רוב המעי הדק, השארת לולאה משותפת לספיגה של 50-100 ס"מ.הקטנת קיבולת הקיבה ויוצר אפקט הורמונלי המסייע לירידה במשקל.הניתוח מערב תת ספיגה משמעותית, מבוצע במקרים מאוד ספציפיים. דורש ייעוץ מקדים מקיף מאוד.
איזה ניתוח לבחור:
החלטה משותפת של המטופל והמנתח, המבוססת על:
תחלואה נלווית.
רמת עודף המשקל.
מאפייני התנהגות אכילה (נשנשנית/ אכילת כמויות/ העדפת פחמימות וממתקים)- מומלץ להתייעץ עם הדיאטנית.
מידת יכולת עמידה אישית בהנחיות (הקפדה על אכילה מסודרת, נטילת ויטמינים וכו') והפנמת הסיכון הניתוחי.
רמת הסיכון הניתוחי
הציפיות מהניתוח – מבחינת ירידה במשקל, שיפור תחלואה .
תזונה לאחר ניתוח בריאטרי
ישנם מספר כללי אכילה חשובים לשמירה על הישגי הניתוח:
- תכנון וסידור ארוחות קטנות בתדירות גבוהה במהלך היום )6-4 ארוחות ליום, בהתאם לשלב(
- אכילה איטית ולעיסה טובה של המזון
- הקפדה על אכילת חלבונים בכמות מספקת (60 גר' ליום לפחות)
- הקפדה על אכילה מאוזנת תוך הפחתה ככל האפשר של מזונות נוזליים ופריכים עם צפיפות קלוריות גבוהה כדוג' מילקשייק, גלידות שמנת, פיצוחים, עוגות ועוגיות
- הפרדת אוכל משתיה, רצוי לשתות 15 דקות לפני הארוחה ו/או חצי שעה לאחריה
- הפסקת אכילה עם הרגשת תחושת מלאות
- הימנעות משתייה מוגזת וממותקת
- הימנעות ממזונות בעלי סיכון ליצירת פיטובזוארים: אפרסמון וציפת פרי הדר
- נטילת תוספי תזונה מותאמים לכל החיים
אכילת חלבון:
מחסור בחלבון נצפה בדרך כלל 6-3 חודשים לאחר הניתוח וקשור בעלית אחוזי אשפוז. הסימניםהיכולים לרמז על מחסור בחלבון הינם נשירת שיער, בצקות ברגליים וירידה במסת הגוף הכחוש (שריר ושלד)
צריכה של חלבונים ופעילות גופנית, תורמות לשמירה על מסת הגוף הכחוש החשובה לירידה איכותית במשקל לשמירה על הישגי הניתוח בטווח הרחוק.
הסיבות לצריכת כמות חלבונים נמוכה יחסית לאחר הניתוח הבריאטרי:
- קושי לאכול נפח גדול בארוחה בודדת
- קושי לאכול כמות גדולה של מזון ביממה (אכילה של מספר ארוחות מועט, בגלל תחושת שובע)
- תכנון לקוי של הרכב אבות מזון בארוחה
- אי סבילות למזונות עשירים בחלבונים כגון בשר אדום, עוף, ביצים, דגים.
על מנת להגיע לכמות החלבון המספקת ליום יש להקפיד על אכילת 4-6 ארוחות ביום, בדגש על חלבון (ביצים, גבינות, מוצרי בשר, קיטניות, דגים)
אכילת פחמימות:
אין הנחיות או המלצות ספציפיות לגבי צריכת פחמימות לאחר ניתוח בריאטרי.
לאחר כחודש מהניתוח אפשר לשלב פחמימות מלאות עשירות בסיבים תזונתיים. חשוב לזכור שהפחמימה "תופסת מקום" במקום בקיבה שכן הרכב הארוחה המומלץ הוא קודם אכילה של חלבון וירק ולאחר מכן הפחמימה.
בסמוך לניתוח ישנו קושי בסבילות למזונות כגון לחם, אורז, פחמימות במרקם בצקי ופסטה, המתבטאת בהרגשת כבדות, כאב , פליטות או הקאות.
מומלץ להימנע מפחמימות פשוטות וסוכרים , בכמות גדולה בגלל אפשרות של תסמונת ההצפה (הגעה של סוכר למעי וספיגתו המהירה במובילה להיפוגלוקמיה) וכן צמצום צריכת הקלוריות הריקות על מנת לאפשר ירידה או שמירה על המשקל .
אכילה של שומן
ההמלצה לאכילת שומן לאחר ניתוח בריאטרי היא כלשאר האוכלוסיה- הגברת שומן בלתי רווי (שמן זית, אבוקדו, טחינה, אגוזים וזרעים למינהם) והפחתת שומן רווי (חמאה, מרגרינה, מאפים, בשר שמן או מוצרי חלה עשירים בשומן) וכמובן הפחתה של אוכל מטוגן.
בניתוחים המערבים תת ספיגה ובמצב של תת ספיגה משמעותי (בעיקר בניתוחי מעקף בהשקה אחת), תתכן תת ספיגה של שומן.
הדבר יתבטא בשלשולים שומניים (הצואה צפה וקשה לניקוי).
במקרים אלו יש להתייעץ עם דיאטנית מהתחום, שכן, הימנעות משומן בתפריט עלולה להביא לשינויים הורנואלים ולחסרים בויטמינים מסיסי שומן.
במקרים קיצוניים, יש לקחת תוספים של ויטמיןA, E, K.
תזונה בחודש הראשון לניתוח
בחודש הראשון הינה התקדמות לפי הדיאטה הרב שלבית.
השלב הראשוני של האכילה נמשך חודש עד חודשיים לאחר הניתוח ובו ישנה התקדמות הדרגתית במרקמים, החל מתזונה נוזלית צלולה המתחילה לרוב תוך 24 שעות לאחר הניתוח, דרך נוזלים מלאים, מרקם דייסתי ומרקם רך וכלה בכלכלה מאוזנת ומגוונת במרקם רגיל המכילה גם סיבים תזונתיים
קיימת שונות רבה בהתקדמות האכילה בין המנותחים, בהתאם לסוג הניתוח ולרגישות האישית.
ביום-יומים הראשונים ממולצת דיאטת "נוזלים צלולים" בה ניתן לצרוך מגוון נוזלים צלולים בטמפרטורת החדר. חשוב לשתות לאט, בלגימות קטנות, רבע עד חצי כוס בכל פעם להימנע משכיבה לאחר השתיה. חשובה שתייה מספקת של כ – 8 כוסות ליום לפחות במטרה למנוע התייבשות.
בימים 7-3 ,ניתן לעבור לדיאטת "נוזלים מלאים", הכוללת מוצרי חלב (פרה/ עזים) ניגרים ומשקה סויה. חשוב להקפיד על שתייה כל 3-2 שעות ולהקפיד על נפח של עד חצי כוס בכל מנה.
שבוע עד שבועיים מתחילת השתייה ניתן לאכול "כלכלה טחונה – מחיתית", ראשית באוכל טחון במרקם חלק ובהמשך להתקדם בהדרגה למרקם פחות אחיד, ובכמויות הנעות מכפיות ספורות ועד לנפח של כוס. בשלב זה ניתן לצרוך גבינות, מגוון מנות בשריות טחונות, רסק ירקות/פירות קלופים, דייסות וממרחים. החל משלב זה חשוב להפריד שתיית נוזלים מהאכילה, ניתן לשתות רבע עד חצי שעה לפני האכילה וכחצי שעה לאחריה. "כלכלה רכה" אפשרית כשבועים מתחילת השתייה, בה ניתן לכלול קציצות, ביצה מקושקשת, תפוחי אדמה וירקות מבושלים, פירות טריים רכים ללא קליפה ולהוסיף מוצרי דגן במרקם יבש כגון קרקרים או פתית. ה"התקדמות לכלכלה רגילה" אפשרית כחודש מתחילת
אנמיה לאחר ניתוח בריאטרי
אנמיה הינו מצב בו יש ירידה ברמות ההמוגלובין בדם או ירידה בכמות כדוריות הדם האדומות הנושאות את ההמוגלובין.
תהליך העברת החמצן לכל רקמות הגוף מתבצע על ידי ההמוגלובין, שהוא חלבון שנמצא בתאי הדם האדומים. מצב של אנמיה משמעותו אספקה ירודה של חמצן לרקמות הגוף.
מצב תקין בבדיקות הדם: נשים – המוגלובין 12 ג'/צדיליטר. גברים- המוגלובין 13 גרם/ צדיליטר.
כאשר רמת ההמוגלובין יורדת מתחת לסף זה, מדובר באנמיה.
תסמינים של אנמיה: חיוורון, חולשה, עייפות יתר, אי סבילות במאמץ, דופק מהיר, קוצר נשימה במיוחד במאמץ, לעיתים ישנה סחרחורת או כאבי ראש. אנמיה מאיצה את קצב נשירת השיער.
אנמיה הוא מצב נפוץ לאחר ניתוח בריאטרי ונגרם מחסר של אחד מחומרי הגלם ליצירת כדוריות דם. בניהם: ברזל, B12, ח. פולית ונחושת.
סיבות לאנמיה:
- חומציות מופחתת בקיבה הנגרמת כתוצאה מהניתוח, ושימוש בתרופות לדיכוי חומצה לתקופות קצובות או ממושכות שמפחית הפרשת חומצה הנדרשת לספיגה טובה יותר
- צריכה מופחתת של מזון מוצק בעיקר בשנה הראשונה .
- סבילות נמוכה יותר למזונות כמו בשר אדום או עוף הנחשבים למקורות טובים לברזל וB12. או הקטנת כמות הירקות החיים.
- הקאות זמניות או ממושכות בחלק מהניתוחים.
- שלשולים המפחיתים ספיגת מזון וספיגת ניוטריינטים בכלל
- שינוי באזורי ספיגה של ברזל, ח.פולית בניתוחים המאופיינים בתת ספיגה
- אי נטילת תוספים או נטילה לא מספקת של המרכיבים.
לאיתור האנמיה יש לבצע בדיקות דם מלאות כולל לברזל, פריטין, טרנספרין, B12, ח. פולית וספירת דם מלאה אחת ל3 חודשים בשנה הראשונה,חוסר היענות לנטילת תוספים כנדרש, מהווה גורם משמעותי לחסרים תזונתיים בכלל, ושל ברזל בפרט.
ברזל:
במנותחים בריאטרים מכל הסוגים נמצא שעור של 17-45% לחסר בברזל. (ללא הבדל בין סוגי הניתוחים).
ההמלצה לתיסוף לאחר הניתוח לצורך מניעת התפתחות חסר בברזל היא מתן 60-45 מ"ג ברזל ביום. ניתן לצרוך כמות זו במולטיויטמין ללא צורך בתיסוף נפרד.
ח. פולית:
מחסור בחומצה פולית עשוי להתעורר עקב אי היענות לנטילת מולטי ויטמין, אינטראקציות בין תרופות, תת ספיגה וצריכה תזונתית לקויה . תוספת של חומצה פולית במינון 400 מק"ג ליום צריכה להיות כלולה במולטי ויטמין לאחר הניתוח וחייבת להינטל ע"י כלל הנשים בגיל הפוריות על מנת להקטין את הסיכון למומים מולדים.
B12
ספיגת ויטמין B12 יורדת לאחר ניתוחים בריאטריים עקב שינויים במבנה האטומי וכתוצאה מכך ירידה IF (פאקטור אינטרינסי) החשוב לספיגת B12.
רק כ-%5%-1 מוויטמין B12 שנצרך נספג במעי הדק ללא תלות ב IF .
סימפטומים נוירולוגיים כוללים נימול גפיים, חוסר תחושה ועקצוץ בעור, שיבוש בקורדינציה ויציבה, עד כדי שיתוק במקרים חמורים.
המאגרים בגוף יכולים להספיק לשלוש שנים ועל כן חסר יכול להתגלות רק בשלב מאוחר יותר למניעת היווצרות חסר נדרש תוסף רוטיני פומי של B12 לאחר ניתוחי מעקף קיבה (מלא או מעקף בהשקה אחת) ובמעקף תריסריון. אין הנחייה גורפת למתן B12 למניעה בניתוחי שרוול או טבעת.
המינון מהומלץ למניעת חסר בויטמין B12 לאחר ניתוחי מעקף קיבה/תרסריון הוא 1000 מק"ג אחת לשבוע או 350-250 מק"ג ליום.
בשל שינויים בטיב הספיגה לאחר ביצוע הניתוח (ולא רק בגלל קושי בבליעת כדורים כפי שנותנים לחשוב), נדרשת ב-3 חודשים הראשונים צריכה של תוספים ללעיסה או למציצה או בצורת אבקה או נוזל, ולאחר מכן ניתן לעבור לתוספים בבליעה .
יש להתחיל בנטילת התוספים כבר בימים הראשונים לאחר השחרור מבית החולים .
סידן
הסידן הינו מרכיב מרכזי בעצמות הגוף ובשיניים. 99% מהסידן בגוף מאוכסן בשלד, ולכן שינויים במשק הסידן מצביעים על שינוי במסת העצם ולהיפך.
בנוסף, הסידן הכרחי לתפקוד מערכת העצבים, מערכת השרירים ולמנגנון קרישת הדם, ומשתתף בשמירה על לחץ דם תקין.
בבני אדם מתוך צריכה של כ- 1000 מ"ג סידן ביום כ- 400 מ"ג סידן נספגים. ספיגה פסיבית מתרחשת בעיקר באילאום ובג'ג'ונום (החלקים התחתונים של המעי הדק). ספיגה אקטיבית מתרחשת בתריסריון (חלק שנעקף בניתוחי מעקף קיבה ) ומבוקרת על ידי ויטמין D והורמון הפאראתירואיד (Parathyroid hormone PTH).
מחסור בסידן יכול להתבטא ברמות גבוהות של הורמון הפאראתירואיד. כ- 10% מהמטופלים לאחר ניתוחי תת ספיגה כגון מעקף קיבה או מעקף תריסריון סובלים מחסר בסידן.
סיבות לחסר בסידן:
- שינויים אנטומיים במערכת העיכול העוקפים את אזורי הספיגה של סידן.
- צואה שומנית הנובעת מחיבור בין הסידן לחומצות השומן – מעכבת זמינות ספיגת סידן
- התפתחות של רגישות ללקטוז הגורמת לירידה בצריכת מוצרי חלב התורמים כמות סידן משמעותית.
מחסור חריף של סידן יכול לגרום לתופעות מסכנות חיים. מחסור ארוך טווח בסידן יכול לגרום לירידה בצפיפות העצם ולסיכון לאוסטיאופורוזיס ושברים.
ירידה בצפיפות העצם נצפתה אחרי כל הניתוחים הבריאטריים, ויותר אחרי ניתוחים הכוללים תת ספיגה.
ההמלצה לאור הסיכון לפתח מחסור בסידן וירידה בצפיפות העצם היא, לצרוך בין 1200-1500 מ"ג סידן ביום מהמזון ומתוספת סידן.
בדיקות להערכת משק הסידן לאחר ניתוח:
- הערכה תקופתית של רמות PTH בדם, סידן, זרחן, D-25
- רמות סידן בשתן: יש לבצע אחת לחצי שנה איסוף שתן לסידן.
- מדידות צפיפות עצם (DEXA)- שנתיים לאחר ניתוח.
ההמלצה הינה 600 מ"ג סידן המגיע מתוספי התזונה.
ברזל ליפוזומאלי- מה זה? מה היתרונות שלו?
אנמיה מחוסר ברזל, היא האנמיה הנפוצה מבין האנמיות.
בצריכה של 15-20 מ"ג ברזל נספג 1-2 מ"ג שנספג במעי בדאודנום (החלק הראשון של המעי, הסמוך לקיבה) ובתחילת הג'אוגונום (החלק האמצעי של המעי). בניתוחי המעקף יש מעקף של חלק זה של המעי.
לברזל שתי צורות ספיגה . צורם ההם (נמצא במוצרים מהחי- בקר, דגים, עוף) וצורת הנון הם(מצוי בקיטניות, דגנים, ירקות ירוקים). ספיגת ברזל ההם טובה יותר מספיגת הנון הם.
תיקון אנמיה מחוסר ברזל: התיקון צריך להתחיל בשינוי תזונתי (שילוב מוצרים עשירים בברזל) אך לרוב, שינוי תזונתי לא מספיק על מנת לתקן חסר בברזל ויש צורך לשלב גם דרך תוסף תזונה.
נציין כי מראש לאחר ניתוח יש צורך במתן ברזל לצורך מניעה 45-60 מ"ג ליום. בתוסף.
תיקון חסר בברזל יש להוסיף 100-200 מ"ג ברזל אלמנטלי ליום של ברזל. יש מספר פורמולות ברזל מוכרות. אך כאשר הברזל מגיע בפורמולה כמותו יורדת.
לדוגמא ב350 מ"ג ברזל גופרתי ( Ferrous sulfate )יש 65 מ"ג ברזל אלמנטלי.
בעיה של תוספי הברזל היא תופעות הלוואי כמו: בחילות, כאבי בטן, שלשולים או עצירות.
ברזל ליפוזומאלי- פריצת דרך בטיפול באנמיה של חוסר ברזל
ליפוזום היא מולקולה בעלת מבנה כדורי. המעטפת הכדורית בנויה בדיוק מאותם חומרים טבעיים מהם בנויה מעטפת התא האנושי – פוספוליפידים ולציטין. המבנה הייחודי הזה מאפשר הגנה על החומר שאותו רוצים להעביר וספיגה טובה יותר.
במחקר שנעשה על טיפול באנמיה בעזרת ברזל ליפוזמאלי הוצגו היתרונות הבאים:
- צריכה ליפוזומאלית של ברזל הפחיתה פירוק של הברזל בפה ובקיבה.
- בזכות אופן הספיגה היו פחות תופעות גסטרואינסטינאליות (שלשלולים/ עצירות כאבי בטן)
- היה שיפור טוב יותר בהמגלובין ובפריטין (מאגרי הברזל)בהשוואה לברזל בפורמולות
- אין ירידה בספיגה באינטראקציה עם אוכל.
לקריאה נוספת: לחצו כאן